Female Genital Mutilation (FGM)
Female Genital Mutilation (FGM)

FGM શું છે?
FGMને અમુક વખતે મહિલાઓની જનનાંગો કાપવા અથવા મહિલા ખતના કહેવામાં આવે છે. મહિલા જનનાંગો વિકૃતિની પરિભાષા “બાહ્ય મહિલા જનનાંગોને કોઈ પણ કાપવા અથવા ક્ષતિ છે જે બિન-મેડીકલ કારણોસર કરવામાં આવી હતી. “આ બાળ શોષણનું એક સ્વરૂપ છે અને એક સંસ્કૃતિક પ્રથા છે જે U.K માં ગેરકાયદેસર છે. FGM આફ્રિકા, એશિયા, મધ્ય પૂર્વ તેમજ મધ્ય અને દક્ષિણ અમેરિકાના અમુક વંશીય જૂથો સહિત વિશ્વના અનેક ભાગોમાં કરવામાં આવે છે. લોકોના સ્થળાંતરના માધ્યમથી તે યુરોપ, યુએસએ, કેનેડા, ઓસ્ટ્રેલિયા અને ન્યુઝીલેન્ડમાં પણ જોવા મળે છે.FGMના વિભિન્ન પ્રકારો કયા છે?
વર્લ્ડ હેલ્થ ઓર્ગેનાઈઝેશન (WHO)નો અનુમાન છે કે વિશ્વભરમાં 200 મિલિયન મહિલાઓ અને છોકરીઓ FGMથી અસરગ્રસ્ત છે. WHOએ FGMના 4 પ્રકારોને વર્ગીકૃત કર્યું છે: પ્રકાર 1: ભાગ અથવા તમામ ભગ્નશિશ્ન અને/અથવા ભગ્નશિશ્ન દૂર કરવામાં આવ્યો છે. પ્રકાર 2: ભાગ અથવા તમામ ભગ્નશિશ્ન અને/અથવા ભગ્નશિશ્ન દૂર કરવામાં આવ્યો છે, સાથે જ આંતરિક લેબિયા (હોઠ જે પેશાબના છિદ્ર અને યોનિમાર્ગને ઘેરી વળે છે અને સુરક્ષિત કરે છે) દૂર કરવામાં આવ્યા છે. પ્રકાર 3 (ફેરોનિક ખતના): લેબિયા અથવા અંદરના હોઠને દૂર કરવામાં આવ્યા છે અને બાકીની કિનારીઓ એકસાથે સીવવામાં આવે છે અથવા એક છેડે નાના સિંગલ ઓપનિંગ સાથે ડાઘ પેશીનો એક સ્તર બનાવે છે. પ્રકાર 4: મહિલાઓના જનનાંગો માટે કોઈ પણ અન્ય હાનિકારક વસ્તુઓ જેમ કે ખટકો, વેધન, ખેંચાણ અથવા બળતરા.FGMના પરિણામે સંભવિત સ્વાસ્થ્ય સમસ્યાઓ
- પેશાબ સંક્રમણો
- યોનિમાર્ગ સંક્રમણો
- પીડાદાયક સ્ત્રીનું માસિક
- પીડાદાયક સેક્સ
- ઉદાસી, બેચેન અથવા હતાશ અનુભવવું
- બાળજન્મ દરમિયાન સમસ્યાઓ.
FGM અને ગર્ભાવસ્થા
ગર્ભાવસ્થામાં બધી મહિલાઓને FGM વિશે પૂછવામાં આવશે. FGM વાળી મહિલાઓને દેખભાળની વ્યક્તિગત યોજના બનાવવા માટે નિષ્ણાત દાઈ અથવા ડૉક્ટરની મુલાકાત લેવી જોઈએ કારણ કે FGM ના શારીરિક અને/અથવા માનસિક પરિણામો હોઈ શકે છે જે તમારી ગર્ભાવસ્થા અથવા પ્રસૂતિને અસર કરી શકે છે. તેની ખાતરી કરવા માટે કે કોઈ સુરક્ષિત જોખમ મૂલ્યાંકન કરવામાં આવશે, જો તમને કોઈ બાળક છે, તો તેણીને FGMથી સુરક્ષિત કરવામાં આવશે.FGM અને UK કાયદો
UKમાં, તે કાયદાની વિરુદ્ધ છે:- કોઈ પણ માટે FGM હાથ કરવા માટે
- UKમાં રહેતી છોકરીઓ અથવા મહિલાઓને FGM કરવા માટે અન્ય દેશમાં લઈ જવા માટે
- FGM હાથ કરવા માટે અન્ય કોઈને મદદ કરવા માટે (આમાં મુસાફરીની વ્યવસ્થા કરવી સામેલ છે)
- બાળજન્મ પછી મહિલાઓને સીવવા માટે (રિઇનફિબ્યુલેશન તરીકે ઓળખાય છે).
FGM વાળી મહિલાઓ
જો તમારી પાસે FGM છે તો તમારી મિડવાઇફને જણાવો. તે તમને ક્લિનિકમાં મોકલશે જ્યાં તમને FGM નિષ્ણાત મિડવાઇફ દ્વારા સપોર્ટ આપવામાં આવશે.હું મારી દીકરી/ઓનું રક્ષણ કેવી રીતે કરી શકું છું?
નીચેના સંસાધનો મદદથી છે: NSPCC/FGM હેલ્પલાઇન: 0800 0283550 પોલીસ (ઇમરજન્સી): 999 નોન ઇમરજન્સી: 101 ફોરેન અને કોમનવેલ્થ ઓફિસ (જો વિદેશમાં હોય તો): 00 44 207 0081500Ectopic pregnancy: Frequently asked questions
એક્ટોપિક પ્રેગ્નન્સી: વારંવાર પૂછાતા પ્રશ્નો

મારા માટે આનો શું અર્થ છે?
તંદુરસ્ત ગર્ભ ગર્ભાશય (પેટ) ની અંદર વધે છે, પરંતુ એક્ટોપિક ગર્ભાવસ્થા એ છે જ્યાં ગર્ભ ગર્ભાશયની બહાર વધે છે. આવું લગભગ 80માંથી 1 ગર્ભાવસ્થામાં થાય છે. કમનસીબે, ગર્ભાશયની બહાર રહેલો ગર્ભ ટકી શકતો નથી. એક્ટોપિક ગર્ભાવસ્થા થવા માટેનું સૌથી સામાન્ય સ્થાન ફેલોપિયન ટ્યુબની અંદર છે (નળીઓની જોડી જેમાંથી ઇંડા અંડાશયથી ગર્ભાશય સુધી જાય છે), જોકે તે અન્ય સ્થળોએ પણ થઈ શકે છે. જો ગર્ભ એ સ્થાને સતત વધતો રહે અને ફૂટે (ભંગાણ પડે), તો તે ખતરનાક બની શકે છે કારણ કે આને લીધે જીવલેણ આંતરિક રક્તસ્રાવ થઈ શકે છે.શા માટે મારી સાથે આવું થાય છે?
ઘણી મહિલાઓમાં એક્ટોપિક ગર્ભાવસ્થાનાં વિકાસ માટે કોઈ જોખમી પરિબળો હોતા નથી. અમુક બાબતો તમારા જોખમમાં વધારો કરે છે જેમ કે: અગાઉની એક્ટોપિક ગર્ભાવસ્થા; ફેલોપિયન ટ્યુબને અસર કરતી પેલ્વિક ઇનફ્લેમેટરી બિમારી અથવા એન્ડોમેટ્રિઓસિસનો ઇતિહાસ; ધૂમ્રપાન, પેલ્વિક અથવા ફેલોપિયન ટ્યુબની અગાઉની સર્જરી; ઇમર્જન્સી ગર્ભનિરોધકનો ઉપયોગ; ઉંમર (ખાસ કરીને 35-40 વર્ષ), વંધ્યત્વનો ઇતિહાસ, અથવા આસિસ્ટેડ ગર્ભધારણ અથવા પ્રજનન ક્ષમતાની સારવાર દ્વારા થયેલ ગર્ભધારણ. ઇન્ટ્રાયુટેરિન ડિવાઇસ (જેમ કે કોપર કોઇલ અથવા મિરેના) અથવા પ્રોજેસ્ટેરોન-ઓન્લી પિલનો ઉપયોગ કરતા સમયે રહેલી ગર્ભાવસ્થા ખૂબ જ અસામાન્ય છે, પરંતુ જો તમે આવા ગર્ભનિરોધક સાથે ગર્ભવતી થાવ તો એનાથી તમારા પરનું જોખમ પણ વધી શકે છે.પછી શું થાય છે?
એક્ટોપિક ગર્ભાવસ્થાનું નિદાન સામાન્ય રીતે તમારા પ્રેગ્નન્સી હોર્મોન βHCG (બીટા હ્યુમન કોરિઓનિક ગોનાડોટ્રોપિન)ને જોવા માટે અલ્ટ્રાસાઉન્ડ સ્કેન અને નિયમિત બ્લડ ટેસ્ટ બન્ને દ્વારા કરવામાં આવે છે.કયા ચિંતાજનક લક્ષણોને મારે ધ્યાનમાં લેવા જોઈએ?
યોનિમાર્ગમાંથી રક્તસ્રાવ: આ રક્તસ્ત્રાવ ઘણી વખત સામાન્ય પિરીયડ કરતાં ઓછો હોય છે અથવા તેની માત્રા અથવા રંગ સામાન્ય પિરીયડથી અલગ હોય છે. જો તમને જાણ ન હોય કે તમે ગર્ભવતી છો તો તમે તેને સામાન્ય પીરિયડ સમજવાની ભૂલ પણ કરી શકો છો. જો કે, ગર્ભાવસ્થામાં રક્તસ્રાવ સામાન્ય છે અને તે હંમેશા કોઈ ગંભીર બાબતનો સંકેત નથી હોતો, પરંતુ તમારે હંમેશા લોકલ અર્લી પ્રેગ્નન્સી યૂનિટ (EPU)માં તપાસ કરાવવી જોઈએ. પેટનો (પેડુ) દુખાવો: આ દુખાવો સામાન્ય રીતે તમારા પેટનાં નીચેનાં ભાગમાં ઘણીવાર એક બાજુ થાય છે અને ધીમે ધીમે અથવા અચાનક વધી શકે છે અને ખૂબ તીવ્ર હોઈ શકે છે. પીડા થાય છે અને શમી જાય છે આથી ક્યારેક એને ‘વાયુ’ પણ સમજી લેવામાં આવે છે. ગર્ભાવસ્થાના પ્રારંભમાં પીડા થતી હોય, તો એની તપાસ કરવી જોઈએ. ખભાનાં છેડામાં દુખાવો: આ ખભાની બ્લેડની આસપાસનો દુખાવો છે, અને જો આવું થાય તો તમારે તાત્કાલિક મેડિકલ કેલ્પ લેવી જોઈએ. આ દુખાવો પેટમાં થતાં આંતરિક રક્તસ્રાવને લીધે હોઈ શકે છે અને આ ભાગમાં ચેતાઓમાં થતી બળતરાને કારણે ખભામાં દુખાવો થાય છે. અતિસાર: ઉપર વર્ણવ્યા મુજબ, આ દુખાવો પણ ખભામાં દુખાવાની જેમ આંતરિક રક્તસ્રાવ સાથે સંકળાયેલ હોઈ શકે છે. આવા કિસ્સાઓમાં પેટમાં દુખાવો પણ થાય છે અને જો આવું થાય તો તમારે તાત્કાલિક તબીબી સહાય પણ લેવી જોઈએ. એક્ટોપિક પ્રેગ્નન્સી રપ્ચર: ઉપરોક્ત ઉપરાંત, નીચેનામાંથી કોઈપણ લક્ષણો એક્ટોપિક રપ્ચરની નિશાની હોઈ શકે છે અને એ માટે તાત્કાલિક A&Eની જરૂર પડી શકે છે: પેટમાં સતત અને તીવ્ર દુખાવો; ઉબકા/ઉલટી; ચક્કર/ચક્કરની લાગણી થવી; નિસ્તેજ દેખાવ.આનો ઉપચાર કઈ રીતે થાય છે?
એક્ટોપિક ગર્ભાવસ્થા માટે ત્રણ સારવાર વિકલ્પો છે:- ગર્ભવતી વ્યવસ્થાપન (એક્ટોપિક ગર્ભાવસ્થા જાતે જ ઉકેલાઈ જાય તેની રાહ જોવી)
- એક્ટોપિક ગર્ભાવસ્થાને વધુ વિકસિત થતી અટકાવવા માટેની દવા
- એક્ટોપિક ગર્ભાવસ્થાને દૂર કરવા માટે સર્જરી.
ગર્ભ વ્યવસ્થાપન
જો તમારા માટે આ વિકલ્પ યોગ્ય છે અને તમે સગર્ભા વ્યવસ્થાપન કરવાનું પસંદ કરો છો, તો તમારી એક્ટોપિક ગર્ભાવસ્થા જાતે જ ઉકેલાઈ જાય છે કે કેમ તે જોવા માટે તમને નિરીક્ષણ હેઠળ રાખવામાં આવશે. આમાં જ્યાં સુધી તમારા પ્રેગ્નન્સી હોર્મોન લેવલ્સ (જેમને βHCG (HCG) તરીકે ઓળખવામાં આવે છે) ઘટીને નેગેટિવ ન થાય ત્યાં સુધી તપાસ માટે નિયમિત બ્લડ ટેસ્ટનો સમાવેશ થાય છે. આમાં 6 અઠવાડિયા સુધીનો સમય લાગી શકે છે (અથવા અમુક જ કેસોમાં વધુ). સગર્ભા વ્યવસ્થાપનની સફળતાનો દર 30-100% સુધી બદલાતો રહે છે. જો ગર્ભાવસ્થા નાની હોય અને તમારા પ્રારંભિક βHCG સ્તર ઓછા હોય તો તે સફળ થવાની શક્યતા વધુ છે. જો તે અસફળ રહે, તો તમારે દવા અથવા શસ્ત્રક્રિયા દ્વારા વધુ સારવાર લેવાની જરૂર પડી શકે છે.મેડિકલ મેનેજમેન્ટ
જો આ પદ્ધતિ તમારા માટે યોગ્ય છે, તો તમને એક્ટોપિક ગર્ભાવસ્થાની સારવાર માટે મેથોટ્રેક્સેટ નામની દવા ઑફર કરવામાં આવી શકે છે. આ સામાન્ય રીતે એક જ ઈન્જેક્શન હોય છે, જો કે લગભગ 100 માંથી 15 મહિલાઓને બીજા ઈન્જેક્શનની જરૂર પડે છે. કેટલાક કિસ્સાઓમાં, મેડિકલ મેનેજમેન્ટ નિષ્ફળ થઈ શકે છે અને 100 માંથી 7 મહિલાઓને શસ્ત્રક્રિયાની જરૂર પડે છે. ગર્ભાવસ્થાના મેનેજમેન્ટની સાથે તમારા ગર્ભાવસ્થાના હોર્મોન βHCGનું સ્તર ઘટી રહ્યું છે તેની ખાતરી કરવા માટે તમારે બ્લડ ટેસ્ટ સાથે નિયમિત ફોલોઅપની જરૂર પડશે. જો તબીબી સારવાર સફળ થાય તો એક જ મેથોટ્રેક્સેટ ઈન્જેક્શન પછી 1 અઠવાડિયા સુધીમાં તમારા βHCG સ્તરમાં 15% ઘટાડો થશે. βHCG સ્તર નેગેટિવ થવામાં લગભગ 6 અઠવાડિયા જેટલો સમય લાગી શકે છે. દવાની આડઅસર ભાગ્યે જ થાય છે પરંતુ તેમાં ઉબકા/ઉલટી થવી, થાક લાગવો, ત્વચા પર ચકામાં, મોઢામાં ચાંદા, પેટમાં ખેંચાણ, ઝાડા, સૂર્યપ્રકાશ પ્રત્યે સંવેદનશીલતા, કામચલાઉ વાળ ખરવા અને ફેફસામાં બળતરાનો સમાવેશ થાય છે. દવા તમારા લિવર, કિડની અને બોનમૅરોને(જ્યાં મહત્વપૂર્ણ રક્તકોશિકાઓ ચેપ સામે લડવામાં મદદ કરે છે) થોડી અસર કરી શકે છે અને તેથી તમારે તમારા ફોલોઅપ દરમિયાન બીટાએચસીજી સ્તરો સાથે વધારાના બ્લડ ટેસ્ટની જરૂર પડશે. તમારે ફોલિક એસિડ ધરાવતા આલ્કોહોલ અને વિટામિન્સ ટાળવા જોઈએ. એકવાર તમારું βHCG સ્તર નકારાત્મક થઈ જાય પછી તમે આલ્કોહોલ લઈ શકો છો અને મેથોટ્રેક્સેટનો નિકાલ કરવા 3 મહિનાનાં સમયગાળા દરમિયાન તમારા ફોલેટના સ્તરને ફરીથી બનાવવા માટે તમારે ફોલિક એસિડ ફરીથી શરૂ કરવું જોઈએ. આ દવા લીધા પછી તમે ઓછામાં ઓછા 3 મહિના સુધી ગર્ભવતી ન થાઓ તે ખૂબ જ મહત્વનું છે. જો તમે ગર્ભવતી થાવ તો વિકસી રહેલાં બાળકને જન્મજાત ખામીઓ થવાનું જોખમ રહેલું છે; આ જોખમ 3 મહિના પછી રહેતું નથી. તમારે ગર્ભનિરોધક વિકલ્પોની ચર્ચા અર્લી પ્રેગ્નન્સી યૂનિટમાં ડૉક્ટર અથવા નર્સ સાથે અથવા તમારા GP સાથે કરવી જોઈએ.સર્જિકલ ઉપચાર
તમારા માટે સારવારના વિકલ્પ તરીકે અથવા શ્રેષ્ઠ કોર્સ તરીકે સર્જિકલ ઉપચારની ભલામણ કરવામાં આવી શકે છે. આમાં સામાન્ય એનેસ્થેસિયાનો સમાવેશ થાય છે અને પેટમાં પ્રવેશ બે રીતે કરી શકાય છે:- કીહોલ સર્જરી (લેપ્રોસ્કોપી) – લગભગ તમામ કેસો માટે આ પ્રમાણભૂત સર્જિકલ અભિગમ છે.
- ઓપન સર્જરી (લેપ્રોટોમી) – આની જરૂર ક્લિનિકલ સ્થિતિનાં આધારે વ્યક્તિગત કેસમાં પડી શકે છે,
- સાલ્પિંગેક્ટોમીમાં એક્ટોપિક ગર્ભાવસ્થા ધરાવતી આખી ફેલોપિયન ટ્યુબને દૂર કરવામાં આવે છે. આની ભલામણ જો અન્ય ટ્યુબ તંદુરસ્ત હોય તો કરવામાં આવે છે.
- જો બીજી ટ્યુબ (જે એક્ટોપિક પ્રેગ્નન્સી ધરાવતી નથી) સ્વસ્થ ન હોય અથવા ગેરહાજર હોય તો સાલ્પિંગોસ્ટોમીની ભલામણ કરવામાં આવે છે. આમાં એક્ટોપિક ગર્ભાવસ્થાને દૂર કરવા માટે ફેલોપિયન ટ્યુબ પર ચીરો કરવાનો સમાવેશ થાય છે. આ ઓપરેશનમાં ફેલોપિયન ટ્યુબને દૂર કરવામાં આવતી નથી.
- આ બંને પ્રક્રિયાઓમાં સર્જીકલ પ્રક્રિયા અને સામાન્ય એનેસ્થેટિક સાથે સંકળાયેલા નાના જોખમોનો સમાવેશ થાય છે. આમાં પેટની અંદરના અન્ય અવયવો જેમ કે આંતરડા, મૂત્રાશય, મૂત્રમાર્ગ (મૂત્રાશય અને કિડનીને જોડતી નળીઓ) અને રક્તવાહિનીઓને નુકસાન થવાનું જોખમ રહેલું છે. સર્જન અને એનેસ્થેટિસ્ટ તમને આની સાથે સંકળાયેલા જોખમો વિશે વિગતવાર જણાવશે.
- ઑપરેશન પછી, જો તમારું બ્લડ ગ્રુપ રીસસ નેગેટિવ હોય, તો રીસસ આઇસોઇમ્યુનાઇઝેશનની સ્થિતિને રોકવા માટે તમને એન્ટિ-ડી નામનું ઇન્જેક્શન આપવું જોઈએ. રિસસ આઇસોઇમ્યુનાઇઝેશન એ છે જ્યાં તમારું શરીર એન્ટિબોડીઝ વિકસાવે છે જો આ ગર્ભાવસ્થામાં તમારા બાળકનું બ્લડ ગ્રુપ રિસસ પોઝિટિવ હોય. એન્ટિ-ડી ઈન્જેક્શન તમારા શરીરમાં એન્ટિબોડીઝનાં વિકાસને અટકાવે છે જે ભવિષ્યની ગર્ભાવસ્થામાં રિસસ પોઝિટિવ બાળક પર નકારાત્મક અસર કરી શકે છે અને આથી આ જોખમને દૂર કરવાની ભલામણ કરવામાં આવે છે.
ગર્ભ વ્યવસ્થાપન અથવા મેડિકલ ટ્રીટમેન્ટ પછી મારે કયા ચિંતાજનક લક્ષણોનું ધ્યાન રાખવું જોઈએ?
જો તમે સગર્ભા અથવા તબીબી વ્યવસ્થાપન પસંદ કરો છો તો તમે ઘરે પરત ફરી શકશો. જો તમને પેટમાં ગંભીર દુખાવો, ખભામાં દુખાવો, અસ્વસ્થતા, બેહોશી સહિતના નવા લક્ષણો દેખાય તો તમે દિવસ કે રાત્રિના કોઈ પણ સમયે તાત્કાલિક તબીબી મદદ લો અને A&E વિભાગમાં જાઓ. એક્ટોપિક ગર્ભાવસ્થાના નિદાનની જાણ A&E ટીમને કરો, જેથી તેઓ ગાયનેકોલોજિસ્ટ સેવાઓ દ્વારા તાત્કાલિક રિવ્યુની વ્યવસ્થા કરશે. આ એટલા માટે કારણ કે એ પછી પણ ટ્યુબલ પ્રેગ્નન્સી રપ્ચરનું એક નાનું જોખમ સંભવિત રીતે જીવલેણ આંતરિક રક્તસ્રાવનું કારણ બની શકે છે.હું ફરી ગર્ભધારણ ક્યારે કરી શકું?
જ્યાં સુધી તમે એક્ટોપિક ગર્ભાવસ્થા પછી તમારું ફોલોઅપ પૂર્ણ ન કરો અને તમારું લોકલ અર્લી પ્રેગ્નન્સી યૂનિટ (EPU) બ્લડ અથવા યુરિનની પ્રેગ્નન્સી ટેસ્ટ કરીને તમારૂં βHCG સ્તર નકારાત્મક થઈ ગયું છે તેની પુષ્ટિ ન કરે ત્યાં સુધી તમે ગર્ભવતી ન થાઓ તે ખૂબ જ જરૂરી છે. જો તમે મેથોટ્રેક્સેટ લેવાનું નક્કી કરો છો, તો તમારે ફરીથી ગર્ભધારણ કરવાનો પ્રયાસ કરતા પહેલાં ઓછામાં ઓછા 3 મહિના રાહ જોવી પડશે. જો મેથોટ્રેક્સેટનો ઉપયોગ કરવામાં આવ્યો નહોતો અને તમારું EPU પુષ્ટિ કરે છે કે તમે હવે ગર્ભવતી નથી, તો તમારે તમારી બૉડી ક્લોકને ફરીથી સેટ કરવા માટે ફરીથી પ્રયાસ કરતા પહેલા ઓછામાં ઓછા એક પિરીયડ જેટલી રાહ જોવી જોઈએ. જો કે, તમારે બીજી ગર્ભાવસ્થા માટે ફરીથી ત્યારે જ પ્રયાસ કરવો જોઈએ જ્યારે તમે માનસિક રીતે તૈયાર છો કારણ કે ઈમોશનલ રિકવરી ઘણીવાર ફિઝિકલ રિકવરી કરતાં વધુ સમય લે છે. તમારી આગામી ગર્ભાવસ્થામાં મોટાભાગે ગર્ભ ગર્ભાશયની અંદર યોગ્ય સ્થાને હોવાની શક્યતા છે. જો કે, 100 દીઠ માત્ર 10-18 મહિલાઓને જ બીજી ગર્ભાવસ્થા એક્ટોપિક થશે. આથી તમારી ગર્ભાવસ્થાની જાણ થતાંની સાથે જ તમારે તમારા સ્થાનિક EPU નો સંપર્ક કરવો જોઈએ જેથી તમે ગર્ભનાં સ્થાનની પુષ્ટિ કરવા માટે 5-6 અઠવાડિયામાં પ્રારંભિક સ્કેન બુક કરી શકો.Early pregnancy symptoms and feelings
ગર્ભાવસ્થાના પ્રારંભિક લક્ષણો અને લાગણીઓ
 પ્રારંભિક ગર્ભાવસ્થા ઘણા શારીરિક લક્ષણો અને મિશ્ર ભાવનાઓ (લાગણીઓ) સાથે આવે છે, જે માંથી કેટલાક તમારા ગર્ભાવસ્થા માટેનો પોઝિટિવ ટેસ્ટ થાય તે પહેલાં શરૂ થઈ શકે છે.
આમાં સામેલ છે:
પ્રારંભિક ગર્ભાવસ્થા ઘણા શારીરિક લક્ષણો અને મિશ્ર ભાવનાઓ (લાગણીઓ) સાથે આવે છે, જે માંથી કેટલાક તમારા ગર્ભાવસ્થા માટેનો પોઝિટિવ ટેસ્ટ થાય તે પહેલાં શરૂ થઈ શકે છે.
આમાં સામેલ છે:
- પીડાદાયક (સંવેદનશીલ), ભારે સ્તનો
- ઉબકા અથવા ઉલ્ટી
- થાક અથવા અનિન્દ્રા
- વારે વારે પેશાબ કરવાની આવશ્યકતા
- હળવા ધબ્બા (સ્પોટિંગ)અથવા રક્તસ્રાવ, ક્યારેક પેટમાં હળવા ખેંચાણ(દુખાવા) સાથે
- પેટ (પેડુ) અને પીઠ અને તમારા પગના ઉપરના ભાગ પર ખેંચાણ અને તણાવની લાગણી
- પીઠનો દુખાવો
- વધારે ગેસ (હવા) સાથે ફૂલેલું અનુભવવું
- ઝાડા અથવા કબજિયાત
- માથાનો દુખાવો
- ચક્કર આવવું અથવા લથડવું
Early pregnancy concerns
પ્રારંભિક ગર્ભાવસ્થાની સમસ્યાઓ

Cytomegalovirus (CMV)
સાયટોમેગાલો નામનો વાયરસ (CMV)
 સાયટોમેગાલો નામનો વાયરસ (CMV) એ એક સામાન્ય વાયરસ છે જે મોટાભાગના તંદુરસ્ત પુખ્ત વયના લોકો અને બાળકો માટે હાનિકારક નથી, પરંતુ જો સગર્ભા સ્ત્રી તેને તેના અજાત બાળક (જન્મજાત CMV) સુધી પહોંચાડે તો બાળક માટે તે ખતરનાક બની શકે છે. તે શારીરિક પ્રવાહી દ્વારા ફેલાય છે અને સંશોધન દર્શાવે છે કે સૌથી સામાન્ય રીતે ગર્ભવતી મહિલાઓ CMV પકડે છે તે એક નવું ચાલવા શીખતું બાળક અથવા નાના બાળકમાંથી છે, તેથી કામ કરતી સ્ત્રીઓ અથવા નાના બાળકો સાથે નિયમિત સંપર્કમાં રહેતી સ્ત્રીઓને વાયરસનો ચેપ લાગવાની સંભાવના વધારે હોય છે.
સ્વચ્છતાની સરળ પદ્ધતિઓ CMV પકડવાનું જોખમ ઘટાડતું હોવાનું માનવામાં આવે છે અને નાના બાળકો સાથે કૃત્રિમ વસ્તુઓ અથવા ખોરાકના વાસણો શેર ન કરવા તેમજ નિયમિત હાથ ધોવાનીભલામણ કરવામાં આવે છે. જો તમે ચિંતિત હોવ કે તમે ગર્ભાવસ્થા વખતે CMV ના સંપર્કમાં આવ્યા હોવ, તો કૃપા કરીને તમારી દાયણ અથવા ડૉક્ટર સાથે વાત કરો. વધુ માહિતી માટે નીચેની લિંક્સને અનુસરો.
સાયટોમેગાલો નામનો વાયરસ (CMV) એ એક સામાન્ય વાયરસ છે જે મોટાભાગના તંદુરસ્ત પુખ્ત વયના લોકો અને બાળકો માટે હાનિકારક નથી, પરંતુ જો સગર્ભા સ્ત્રી તેને તેના અજાત બાળક (જન્મજાત CMV) સુધી પહોંચાડે તો બાળક માટે તે ખતરનાક બની શકે છે. તે શારીરિક પ્રવાહી દ્વારા ફેલાય છે અને સંશોધન દર્શાવે છે કે સૌથી સામાન્ય રીતે ગર્ભવતી મહિલાઓ CMV પકડે છે તે એક નવું ચાલવા શીખતું બાળક અથવા નાના બાળકમાંથી છે, તેથી કામ કરતી સ્ત્રીઓ અથવા નાના બાળકો સાથે નિયમિત સંપર્કમાં રહેતી સ્ત્રીઓને વાયરસનો ચેપ લાગવાની સંભાવના વધારે હોય છે.
સ્વચ્છતાની સરળ પદ્ધતિઓ CMV પકડવાનું જોખમ ઘટાડતું હોવાનું માનવામાં આવે છે અને નાના બાળકો સાથે કૃત્રિમ વસ્તુઓ અથવા ખોરાકના વાસણો શેર ન કરવા તેમજ નિયમિત હાથ ધોવાનીભલામણ કરવામાં આવે છે. જો તમે ચિંતિત હોવ કે તમે ગર્ભાવસ્થા વખતે CMV ના સંપર્કમાં આવ્યા હોવ, તો કૃપા કરીને તમારી દાયણ અથવા ડૉક્ટર સાથે વાત કરો. વધુ માહિતી માટે નીચેની લિંક્સને અનુસરો.
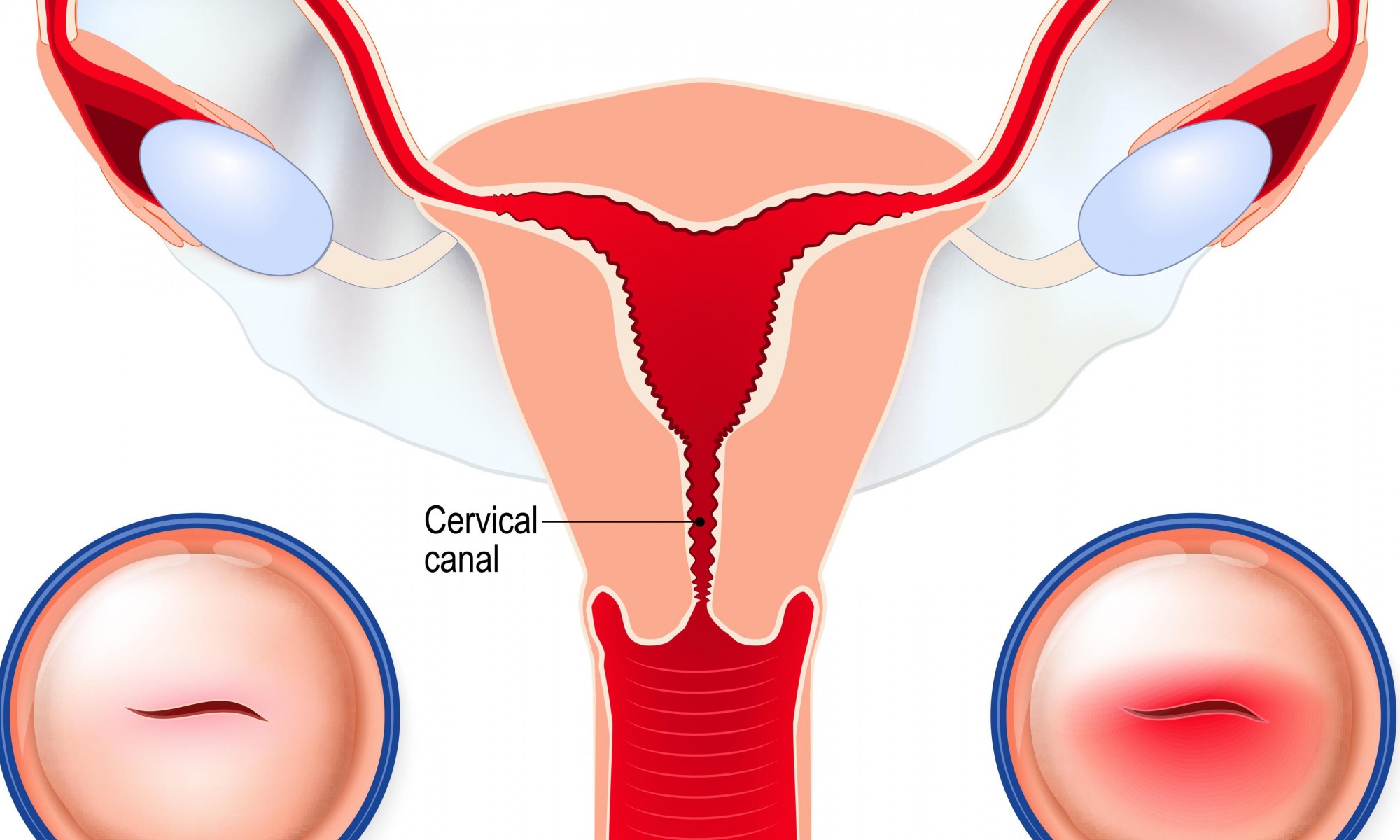
Cervical insufficiency (incompetence)
સર્વાઇકલ અપૂર્ણતા (અક્ષમતા)
 કેટલીક મહિલાઓમાં, ગર્ભાશય સર્વિક્સ (ગર્ભાશયનું મોં) ની આસપાસના સ્નાયુઓ સામાન્ય કરતાં નબળા હોય છે. આ સર્વાઇકલ અપૂર્ણતા, સર્વાઇકલ અસમર્થતા અથવા ટૂંકા સર્વિક્સ તરીકે ઓળખાય છે. અગાઉની સર્જરી અથવા આ ભાગની તપાસના કારણે કેટલીકવાર સર્વિક્સ ખૂબ વહેલું ખુલી શકે છે, જે કસુવાવડ અથવા પૂર્વ-ગાળાના જન્મ તરફ દોરી જાય છે.
ગર્ભાશયના આકારને કારણે સર્વાઇકલ અપૂર્ણતા એ પણ કંઈક હોઈ શકે છે જેની સાથે તમે જન્મી શકો છો. મધ્ય ત્રિમાસિક અલ્ટ્રાસાઉન્ડ સ્કેન સામાન્ય રીતે ટૂંકા અથવા નબળા સર્વિક્સને ઓળખશે. જો તમને ઘણી ગર્ભસ્ત્રાવ થઈ હોય અથવા ગર્ભાવસ્થાના 37 અઠવાડિયા પહેલા બાળકનો જન્મ થયો હોય તો તમારા ડૉક્ટર તમારા ગર્ભાશયની પ્રારંભિક તપાસ કરવાની સલાહ આપી શકે છે.
કેટલીક મહિલાઓમાં, ગર્ભાશય સર્વિક્સ (ગર્ભાશયનું મોં) ની આસપાસના સ્નાયુઓ સામાન્ય કરતાં નબળા હોય છે. આ સર્વાઇકલ અપૂર્ણતા, સર્વાઇકલ અસમર્થતા અથવા ટૂંકા સર્વિક્સ તરીકે ઓળખાય છે. અગાઉની સર્જરી અથવા આ ભાગની તપાસના કારણે કેટલીકવાર સર્વિક્સ ખૂબ વહેલું ખુલી શકે છે, જે કસુવાવડ અથવા પૂર્વ-ગાળાના જન્મ તરફ દોરી જાય છે.
ગર્ભાશયના આકારને કારણે સર્વાઇકલ અપૂર્ણતા એ પણ કંઈક હોઈ શકે છે જેની સાથે તમે જન્મી શકો છો. મધ્ય ત્રિમાસિક અલ્ટ્રાસાઉન્ડ સ્કેન સામાન્ય રીતે ટૂંકા અથવા નબળા સર્વિક્સને ઓળખશે. જો તમને ઘણી ગર્ભસ્ત્રાવ થઈ હોય અથવા ગર્ભાવસ્થાના 37 અઠવાડિયા પહેલા બાળકનો જન્મ થયો હોય તો તમારા ડૉક્ટર તમારા ગર્ભાશયની પ્રારંભિક તપાસ કરવાની સલાહ આપી શકે છે. Cervical erosion (ectropion)
સર્વાઇકલ ઇરોશન (એકટ્રોપિયન)
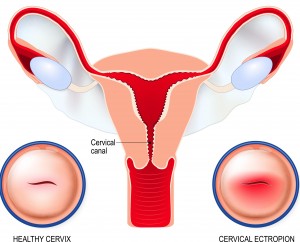 સર્વાઇકલ એકટ્રોપિયન (સર્વાઇકલ ઇરોશન) ત્યારે થાય છે જ્યારે સર્વાઇકલ કેનાલની અંદરની બાજુએ આવેલા નરમ કોશિકાઓ તમારા સર્વિક્સની બહારની સપાટી પર ફેલાય જાય છે.
આ કોશિકાઓ લાલ રંગના હોય છે અને સામાન્ય રીતે બહારની કોશિકાઓની તુલનામાં વધુ સંવેદનશીલ હોય છે, તેથી જ તેઓ રક્તસ્રાવ અને સ્રાવ જેવા લક્ષણોનું કારણ બની શકે છે. સર્વાઇકલ એક્ટ્રોપિયન હોર્મોનલ ફેરફારો, ગર્ભાવસ્થા અને ગર્ભનિરોધક ગોળીઓ લેવાથી થઈ શકે છે.
આ સામાન્ય રીતે ગર્ભાવસ્થા દરમિયાન તેની જાતે જ દૂર થઈ જાય છે, પરંતુ તે ક્યારેક રક્તસ્રાવનું કારણ બની શકે છે, તેથી રક્તસ્રાવના અન્ય કોઈ પણ કારણોને નકારી કાઢવા માટે તમારી દાયણ અથવા પ્રસૂતિ ટ્રાયેજ વિભાગની સલાહ લેવાની સલાહ લો.
સર્વાઇકલ એકટ્રોપિયન (સર્વાઇકલ ઇરોશન) ત્યારે થાય છે જ્યારે સર્વાઇકલ કેનાલની અંદરની બાજુએ આવેલા નરમ કોશિકાઓ તમારા સર્વિક્સની બહારની સપાટી પર ફેલાય જાય છે.
આ કોશિકાઓ લાલ રંગના હોય છે અને સામાન્ય રીતે બહારની કોશિકાઓની તુલનામાં વધુ સંવેદનશીલ હોય છે, તેથી જ તેઓ રક્તસ્રાવ અને સ્રાવ જેવા લક્ષણોનું કારણ બની શકે છે. સર્વાઇકલ એક્ટ્રોપિયન હોર્મોનલ ફેરફારો, ગર્ભાવસ્થા અને ગર્ભનિરોધક ગોળીઓ લેવાથી થઈ શકે છે.
આ સામાન્ય રીતે ગર્ભાવસ્થા દરમિયાન તેની જાતે જ દૂર થઈ જાય છે, પરંતુ તે ક્યારેક રક્તસ્રાવનું કારણ બની શકે છે, તેથી રક્તસ્રાવના અન્ય કોઈ પણ કારણોને નકારી કાઢવા માટે તમારી દાયણ અથવા પ્રસૂતિ ટ્રાયેજ વિભાગની સલાહ લેવાની સલાહ લો. Pregnancy matters
ગર્ભાવસ્થાને લગતી બાબતો