Monitoring your baby’s growth
 During pregnancy your midwife or doctor will be checking to ensure that your baby is growing well. This is done at defined stages in the pregnancy, either by measuring your bump with a tape measure or by routine ultrasound scans. If there is a concern about the growth of your bump you may be referred for a growth scan. Your baby’s progress is plotted on a chart by the person taking the measurement (midwife, doctor or sonographer).
If your baby is found to be growing smaller than expected you may require additional ultrasound scans and antenatal appointments to monitor your baby’s wellbeing.
During pregnancy your midwife or doctor will be checking to ensure that your baby is growing well. This is done at defined stages in the pregnancy, either by measuring your bump with a tape measure or by routine ultrasound scans. If there is a concern about the growth of your bump you may be referred for a growth scan. Your baby’s progress is plotted on a chart by the person taking the measurement (midwife, doctor or sonographer).
If your baby is found to be growing smaller than expected you may require additional ultrasound scans and antenatal appointments to monitor your baby’s wellbeing.

Mutilarea genitală feminină (MGF)

Ce înseamnă MGF?
MGF se numește uneori tăiere genitală feminină sau circumcizie feminină. Definiția mutilării genitale feminine este „orice tăiere sau lezare a organelor genitale externe ale femeii, efectuată din motive nemedicale”.
Este o formă de abuz asupra copiilor și o practică culturală care este ilegală în Marea Britanie.
MGF este practicată în multe părți ale lumii, inclusiv în Africa, Asia, Orientul Mijlociu, precum și în rândul anumitor grupuri etnice din America Centrală și de Sud.
Datorită migrației popoarelor este întâlnită și în Europa, SUA, Canada, Australia și Noua Zeelandă.
Care sunt tipurile de MGF?
Organizația Mondială a Sănătății (OMS) estimează că 200 de milioane de femei și fete din întreaga lume au fost afectate de MGF.
OMS a clasificat 4 tipuri de MGF:
Tipul 1: a fost îndepărtat parțial sau total clitorisul și/sau gluga clitoriană
Tipul 2: a fost îndepărtat parțial sau total clitorisul și/sau gluga clitoriană, precum și labiile interioare (labiile care înconjoară și protejează orificiul urinar și deschiderea vaginală).
Tipul 3 (circumcizia faraonică): labiile sau pliurile interioare au fost îndepărtate, iar marginile rămase sunt apoi cusute sau lipite împreună, formând un strat de țesut cicatricial cu o mică deschidere unică la un capăt.
Tipul 4: orice alte practici dăunătoare pentru organele genitale ale femeii, cum ar fi înțepăturile, piercingurile, întinderea sau arderea.
Posibile probleme de sănătate care rezultă din MGF
- infecții urinare
- infecții vaginale
- menstruații dureroase
- sex dureros
- senzație de tristețe, anxietate sau depresie
- probleme în timpul nașterii.
MGF și sarcina
În timpul sarcinii toate femeile vor fi întrebate despre MGF. Femeile cu MGF ar trebui să se întâlnească cu o moașă sau un medic specialist pentru a stabili un plan de îngrijire personalizat, deoarece MGF poate avea consecințe fizice și/sau psihologice care pot afecta sarcina sau travaliul. Se va efectua o evaluare a riscurilor privind protecția pentru a fi siguri că, în cazul în care ai o fetiță, aceasta va fi protejată de MGF.
MGF și legislația britanică
În Marea Britanie, este interzis prin lege:
- ca oricine să efectueze MGF
- să se ducă fete sau femei care locuiesc în Regatul Unit în altă țară pentru a efectua MGF
- ca oricine să ajute pe altcineva să desfășoare MGF (aceasta include realizarea aranjamentelor de călătorie)
- a se coase femeile după naștere (cunoscută sub numele de reînfibulare).
Femei cu MGF
Dacă tu crezi că ai MGF, spune-i moașei tale. Aceasta te va trimite la o clinică unde vei primi sprijin din partea unei moașe specializate în MGF.
Cum pot să-mi protejez fiica/fiicele?
Resursele următoare sunt utile:
NSPCC/MGF Linie de asistență:
0800 0283550
Poliția (de urgență):
999
Fără urgență:
101
Ministerul Afacerilor Externe și al Commonwealth-ului (dacă te afli în străinătate):
00 44 207 0081500

Fibroame
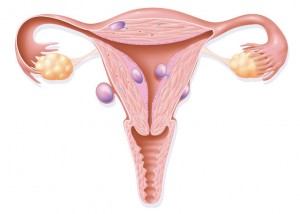 Fibroamele sunt excrescențe benigne (necanceroase) care se găsesc în uter sau pe uter. Din cauza localizării lor, acestea pot avea un impact asupra fertilității și asupra sarcinii.
Fibroamele uterine sunt relativ frecvente. 30% dintre femeile cu vârste cuprinse între 25 și 44 de ani au simptome de fibrom, ceea ce înseamnă că fibroamele uterine sunt frecvente în timpul anilor în care o femeie poate rămâne însărcinată. Este posibil să nu știi că ai fibrom până în momentul în care faci o ecografie.
În timpul sarcinii, majoritatea femeilor nu vor resimți niciun simptom al fibromului. Însă unele femei cu fibroame vor dezvolta complicații în timpul sarcinii. Durerea este cea mai frecventă complicație raportată, în special dacă fibroamele sunt mai mari de 5 cm.
Fibroamele pot crește riscul altor complicații în timpul sarcinii și în timpul nașterii. Acestea includ:
Fibroamele sunt excrescențe benigne (necanceroase) care se găsesc în uter sau pe uter. Din cauza localizării lor, acestea pot avea un impact asupra fertilității și asupra sarcinii.
Fibroamele uterine sunt relativ frecvente. 30% dintre femeile cu vârste cuprinse între 25 și 44 de ani au simptome de fibrom, ceea ce înseamnă că fibroamele uterine sunt frecvente în timpul anilor în care o femeie poate rămâne însărcinată. Este posibil să nu știi că ai fibrom până în momentul în care faci o ecografie.
În timpul sarcinii, majoritatea femeilor nu vor resimți niciun simptom al fibromului. Însă unele femei cu fibroame vor dezvolta complicații în timpul sarcinii. Durerea este cea mai frecventă complicație raportată, în special dacă fibroamele sunt mai mari de 5 cm.
Fibroamele pot crește riscul altor complicații în timpul sarcinii și în timpul nașterii. Acestea includ:
- Restricția creșterii fetale (creștere lentă) – fibroamele mari pot împiedica copilul să crească normal, deoarece există mai puțin spațiu în uter.
- Dezlipirea placentei – aceasta apare atunci când placenta se desprinde de peretele uterului deoarece este blocată de fibrom.
- Nașterea prematură – durerea provocată de fibroame poate duce la contracții uterine, ceea ce poate declanșa nașterea prematură a copilului.
- Avort spontan – prezența fibroamelor crește riscul de avort spontan la începutul sarcinii.
- Nașterea prin cezariană – cresc sansele de a naște prin cezariană din cauza localizării fibroamelor în uter. În cazul în care fibroamele sunt situate în partea inferioară a uterului, acestea pot bloca deschiderea canalului de naștere, ceea ce impune ca nașterea să se facă prin cezariană.
- Hemoragie postpartum – contracțiile slabe pot declanșa sângerări. În cazul în care uterul nu se poate contracta din cauza prezenței fibroamelor, vasele de sânge care au alimentat placenta pot continua să sângereze. Hemoragia (sângerarea) postpartum este o urgență medicală și apare de obicei la 24-48 de ore după naștere. Trebuie să primești ajutor de urgență.
Dacă știi că ai un fibrom și te confrunți în timpul sarcinii cu dureri, sângerări sau contracții, trebuie să ceri sfatul medicului de la maternitatea ta, cât mai repede posibil.
Tromboza venoasă profundă în sarcină: Prevenție
Dacă ai fost informată că ai șanse mari de a dezvolta un cheag de sânge în timpul sarcinii și ți s-a prescris o doză PREVENTIVĂ cu injecții pentru subțierea sângelui, iată câteva informații importante pentru tine.
Citește și:
Sfaturi pentru tine și pentru personalul care te îngrijește
Dacă simți că a început travaliul, dacă ți s-a rupt apa sau dacă ai sângerări vaginale.
Renunță la alte injecții de subțiere a sângelui și contactează unitatea de maternitate pentru a aranja o reexaminare. Optează pentru nașterea vaginală cu declanșarea spontană a travaliului, în secția de travaliu.
Dacă nașterea este planificată prin operație cezariană electivă>
Întrerupe administrarea de injecții de subțiere a sângelui cu 12 ore înainte de data planificată a operației (deci ultima doză ar trebui să fie în jurul orei 18.00 în seara dinaintea internării).
Dacă este nevoie de inducerea travaliului
Încetează să mai faci injecții de subțiere a sângelui cu 12 ore înainte de internarea pentru inducerea travaliului (ultima doză ar trebui să fie în jurul orei 18.00 în seara dinaintea internării). La internare, comunică moașei ora la care ai făcut ultima injecție.
În timpul travaliului
Se vor depune toate eforturile pentru a reduce intervalul de timp în care nu primești injecții de subțiere a sângelui, pentru a diminua riscul de formare a cheagurilor de sânge. Pentru expulzarea placentei se recomandă un management activ. Citește aici pentru mai multe informații:
Dacă apare o hemoragie postpartum (HPP), aceasta va fi gestionată cu promtitudine de către membrii seniori ai echipei de maternitate.
Dacă iei în considerare o anestezie epidurală în timpul travaliului
Intervalul de timp între injecțiile de subțiere a sângelui și administrarea unei epidurale este de cel puțin 12 ore. Aceasta este pentru a minimiza riscul de sângerare.
După naștere
După naștere doza va fi reluată cât mai curând posibil și va depinde de riscul tău de sângerare.
Durata tratamentului după naștere
Injecțiile de subțiere a sângelui trebuie să continue timp de cel puțin 6 săptămâni după naștere, deoarece șansele de a dezvolta un cheag de sânge sunt mai mari. Warfarina și LMWH (heparina cu greutate moleculară mică) sunt permise în cazul alăptării. Se poate lua în considerare trecerea la un medicament anti-coagulant oral, dar acest lucru ar trebui să aibă loc la 5 zile după naștere sau mai mult. În orice caz, medicația anticoagulantă orală directă este o opțiune doar dacă bebelușul este hrănit cu biberonul.
Decide metoda de planificare familială
Pilula doar cu progesteron (PDP)/Implant/Dispozitiv intrauterin/altele. Citește aici pentru mai multe informații:
Citește și:
Contraceptive choices after you’ve had a baby
Probleme urgente
Contactează unitatea de maternitate.
Tromboza venoasă profundă (TVP) în timpul sarcinii: Întrebări frecvente
Cum se pune diagnosticul?
Diagnosticul se pune la programarea inițială cu moașa, pe parcursul sarcinii și după nașterea copilului. Vei fi evaluată în funcție de riscul pe care îl ai de a dezvolta tromboembolism venos (TEV). Toate femeile vor fi sfătuite să se hidrateze și să se mențină active în timpul sarcinii, travaliului și nașterii. Femeile care fac parte din grupurile cu o probabilitate medie sau mare de a dezvolta TEV pot primi recomandări suplimentare pentru îngrijire.
Intervențiile chirurgicaleîn timpul travaliului sau al nașterii, ca de exemplu nașterea vaginală asistată sau nașterea prin cezariană, cresc șansele de apariție a TEV.
Ce înseamnă acest lucru?
Pentru mine
Pentru femeile care au o probabilitate mai mare de a dezvolta TEV în timpul sarcinii se recomandă administrarea unui medicament în timpul sarcinii și în perioada postnatală, pentru a reduce această probabilitate. Medicația constă într-o injecție care se face zilnic cu un medicament de subțiere a sângelui (heparină cu greutate moleculară mică), injecție pe care vei învăța cum să ți-o administrezi singură. Dacă dorești, partenerul tău sau un membru al familiei poate fi învățat cum să-ți administreze injecția.
În plus, este posibil să primești ciorapi de compresie, pe care să îi porți atunci când ești internată în spital.
Pentru copilul meu
Injecțiile cu heparină cu greutate moleculară mică nu traversează placenta astfel încât bebelușul tău nu va fi afectat de utilizarea lor.
La ce simptome și semne ar trebui să fiu atentă?
Dacă apar umflături sau dureri la nivelul picioarelor, dureri în piept sau dificultăți de respirație trebuie să te prezinți la maternitate pentru o examinare cât mai repede posibil.
Cum sunt afectate optiunile mele de naștere ?
Dacă în timpul sarcinii primești o doză preventivă de heparină cu greutate moleculară mică, trebuie să existe o fereastră de 12 ore între ultima injecție și administrarea unei epidurale (pentru ameliorarea durerii). Așadar, dacă începe travaliul sau s-a rupt apa și trebuie să primești o doză de medicament, avem rugămintea ca înainte să vorbești cu moașa sau cu obstetricianul tău.
Cum afectează îngrijirea după naștere?
Pentru femeile care au o probabilitate mai mare de a dezvolta TEV se recomandă să facă injecții cu greutate moleculară mică timp de zece zile sau șase săptămâni, după nașterea copilului.
Care este impactul pentru sarcinile viitoare? Cum pot reduce riscul ca această afecțiune să reapară?
În funcție de cauzele pentru care există o predispoziție crescută la TVP, acestea sunt susceptibile să apară în orice sarcină viitoare.
Unde pot afla mai multe informații despre această afecțiune?
Reducing the risk of venous thrombosis in pregnancy and after birth
Tromboza venoasă profundă în sarcină: Tratament
Dacă ți-a fost prescrisă o doză de tratament cu injecții pentru subțierea sângelui, deoarece ți s-a spus că ai sau poți avea un cheag de sânge, iată câteva informații importante pentru tine.
Citește și:
Sfaturi pentru tine și pentru personalul care te îngrijește
Dacă simți că a început travaliul, dacă ți s-a rupt apa sau dacă ai sângerări vaginale.
Nu mai face alte injecții de subțiere a sângelui și contactează unitatea de maternitate pentru a aranja o reexaminare.
Optează pentru nașterea naturală în secția de travaliu cu declanșarea spontană a travaliului.
Dacă nașterea este planificată prin operație cezariană electivă
Întrerupe administrarea de injecții de subțiere a sângelui cu 24 de ore înainte de data planificată a operației.
Dacă este nevoie de inducerea travaliului
Întrerupe administrarea de injecții de subțiere a sângelui cu 24 de ore înainte de internarea pentru inducerea travaliului. La internare, comunică moașei ora la care ai făcut ultima injecție.
În timpul travaliului
Se vor depune toate eforturile pentru a reduce intervalul de timp în care nu primești injecții de subțiere a sângelui, pentru a diminua riscul de formare a cheagurilor de sânge. La internare, anunță moașa cu privire la ora la care ai făcut ultima injecție.
În timpul travaliului și în timpul inducerii travaliului, atât echipa medicală, cât și cea anestezică, vor fi implicate in grija ta.
Se recomandă managementul activ al celui de-al treilea stadiu de travaliu. Pentru mai multe informații, citește:
Dacă apare o hemoragie postpartum (HPP), aceasta va fi gestionată de membrii seniori ai echipei de maternitate.
Dacă iei în considerare o anestezie epidurală în timpul travaliului
Intervalul de timp între injecțiile de subțiere a sângelui și administrarea unei epidurale este de cel puțin 24 de ore. În acest fel se reduce la minimum riscul de sângerare. Informează personalul cu privire la ora ultimei tale injecții.
După naștere
După naștere doza va fi reluată cât mai curând posibil și va depinde de riscul tău de sângerare.
Durata tratamentului după naștere
Tratamentul trebuie să continue timp de cel puțin 6 săptămâni după naștere, deoarece riscul de formare a cheagurilor de sânge este mai mare. Durata totală va depinde de momentul în care a fost început tratamentul în timpul sarcinii și trebuie să fie de cel puțin 3 luni. Înainte de a pleca acasă echipa de maternitate va discuta cu tine opțiunile privind medicația.
Se poate lua în considerare trecerea la un medicament anti-coagulant oral, dar acest lucru ar trebui să aibă loc la 5 zile după naștere sau mai mult. Cu toate acestea, medicația anticoagulantă orală directă este o opțiune doar dacă bebelușul este hrănit cu biberonul.
Warfarina și LMWH (heparina cu greutate moleculară mică) sunt permise în cazul alăptării.
Monitorizarea după externarea din spital
Se va stabili o întâlnire cu un medic specialist pentru a primi îndrumări pentru viitor, inclusiv pentru următoarea sarcină.
Decide metoda de planificare familială
Pilula doar cu progesteron (PDP)/Implant/Dispozitiv intrauterin/altele. Vezi aici pentru mai multe
Vezi și:
Contraceptive choices after you’ve had a baby
Probleme urgente
Contactează unitatea de maternitate.

Tromboza venoasă profundă în perioada sarcinii
 Sarcina crește riscul de a dezvolta tromboză venoasă profundă (TVP), riscul cel mai mare fiind după ce ai născut. Cu toate acestea, TVP poate apărea în orice moment în timpul sarcinii, inclusiv în primele trei luni de sarcină.
Sarcina crește riscul de a dezvolta tromboză venoasă profundă (TVP), riscul cel mai mare fiind după ce ai născut. Cu toate acestea, TVP poate apărea în orice moment în timpul sarcinii, inclusiv în primele trei luni de sarcină.
Semne/simptome
- Durere/sensibilitate la nivelul piciorului în spatele genunchiului sau la nivelul gambei.
- Senzație de căldură în zona afectată sau o înroșire a pielii.
- Umflarea zonei afectate.
- O embolie pulmonară poate provoca dificultăți de respirație și dureri în piept, care apar brusc și se agravează atunci când respiri adânc, tușești sau când miști pieptul.
Dacă prezinți oricare dintre aceste simptome, ar trebui să vorbești imediat cu un specialist în domeniul sănătății sau să te prezinți la serviciul local de urgențe.
Tratament
Aceste afecțiuni sunt grave și necesită tratament de urgență în spital, cu medicamente care împiedică cheagul să se mărească, să se desprindă și să se deplaseze în altă parte a corpului.
Prevenție
- Mentine-ți mobilitatea și efectuează rotiri regulate ale gleznelor.
- Poartă ciorapi de compresie dacă moașa sau medicul tău ți-au recomandat acest lucru.
- Ia în considerare posibilitatea de a face plimbări scurte atunci când te simți în stare.
- Să fii mereu bine hidratată.
- Evită să stai jos sau să te întinzi pentru perioade lungi de timp, de exemplu, în mașină sau în tren.
Personalul utilizează un sistem de evaluare a riscului de tromboembolism venos, la programarea ta, pentru a determina riscul pe care îl ai în timpul sarcinii. Citește link-urile aferente, pentru a afla ce afecțiuni pot crește riscul de TVP în timpul sarcinii.
Placenta accreta
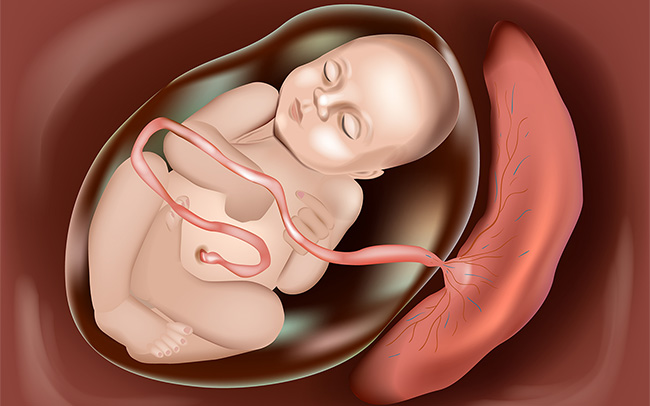
Placenta se poate implanta uneori în mod anormal în peretele uterului. Aceasta este o afecțiune rară cunoscută sub numele de placenta accreta. Riscul de a avea placenta accreta este mai mare dacă există o cicatrice anterioară pe uter, cum ar fi în urma unei cezariene anterioare, deoarece placenta poate invada cicatricea anterioară. Aceasta este o afecțiune foarte gravă, care poate fi dificil de gestionat și uneori este necesară o histerectomie (operație de îndepărtare a uterului) în momentul nașterii.
Placenta praevia: Întrebări frecvente
Cum se pune diagnosticul?
Poziția placentei este verificată la ecografia pentru identificarea anomaliior care se face la mijlocul sarcinii.
Dacă placenta acoperă cervixul, se numește placentă praevia; dacă nu acoperă cervixul, dar se află la mai puțin de 20 mm de cervix se numește placentă joasă.
Localizarea placentei va fi verificată din nou mai aproape de sfârșitul sarcinii, de obicei în jurul a 36 de săptămâni. 9 din 10 femei nu vor avea o placentă joasă sau o placentă praevia la ecografia de control.
Ce înseamnă?
Pentru mine
Faptul de a avea o placentă joasă sau placenta praevia crește șansele de a avea sângerări în timpul sarcinii.
O naștere prin cezariană planificată va fi recomandată spre sfârșitul sarcinii, tuturor femeilor cu placenta joasă sau placenta praevia.
Pentru bebelușul meu
Dacă există o sângerare vaginală extrem de abundentă în timpul sarcinii din cauza unei placente joase sau a placentei praevia, acest lucru poate afecta starea de bine a copilului tău.
Dacă o femeie are sângerări vaginale extrem de abundente în timpul sarcinii este posibil ca acel copil să se nască prematur.
Dacă ai sângerări vaginale, contracții sau dureri, trebuie să te prezinți la spital fără întârziere.
Care sunt simptomele/îngrijorările de tip „semnal de alarmă” ce trebuie anunțate imediat?
Dacă ai sângerări vaginale, contracții sau dureri, trebuie să te prezinți de urgență la spital.
Care este impactul asupra opțiunilor mele de naștere?
O naștere prin cezariană planificată va fi recomandată, spre sfârșitul sarcinii, tuturor femeilor cu placenta joasă sau placenta praevia.
Sângerările abundente sunt posibile în timpul nașterii prin cezariană, iar acest lucru poate necesita o transfuzie de sânge și medicamente pentru a limita pierderea de sânge. Rareori, dacă nu există nici o altă modalitate de a controla sângerarea, poate fi necesară îndepărtarea uterului (histerectomie) în momentul nașterii prin cezariană pentru o placentă joasă sau placenta praevia.
Care este impactul pentru sarcinile viitoare? Cum pot reduce riscul ca această afecțiune să reapară?
O placentă joasă sau placenta praevia poate fi cauzată de o naștere anterioară prin cezariană, de utilizarea tehnicilor de reproducere asistată și de fumat.
Placenta praevia (placenta joasa)
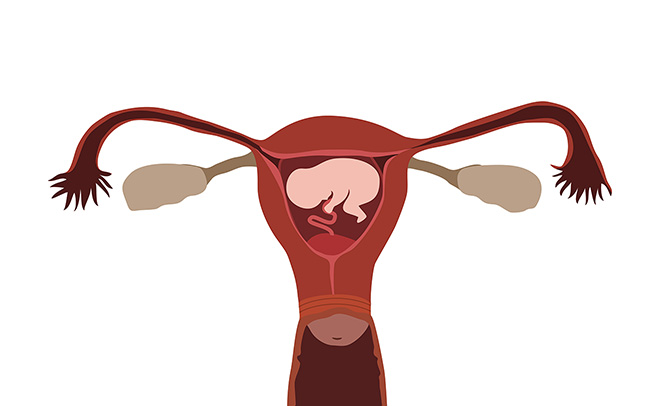 Aceasta poate fi detectată la o ecografie la mijlocul sarcinii ca o placentă joasă. Aceasta se întâmplă atunci când placenta acoperă total sau parțial intrarea în uter.
Dacă se constată că ai placenta joasă, vei fi supusă unei noi ecografii între 32-36 de săptămâni. Majoritatea placentei joase se va muta în partea superioară a uterului până la 36 de săptămâni, însă 10% dintre placentele joase rămân joase. Acest lucru poate provoca sângerări bruște și severe în timpul sarcinii. O naștere prin cezariană poate fi recomandată în cazurile de placenta praevia severă, iar probabilitatea de a avea nevoie de o transfuzie de sânge poate fi mai mare.
Aceasta poate fi detectată la o ecografie la mijlocul sarcinii ca o placentă joasă. Aceasta se întâmplă atunci când placenta acoperă total sau parțial intrarea în uter.
Dacă se constată că ai placenta joasă, vei fi supusă unei noi ecografii între 32-36 de săptămâni. Majoritatea placentei joase se va muta în partea superioară a uterului până la 36 de săptămâni, însă 10% dintre placentele joase rămân joase. Acest lucru poate provoca sângerări bruște și severe în timpul sarcinii. O naștere prin cezariană poate fi recomandată în cazurile de placenta praevia severă, iar probabilitatea de a avea nevoie de o transfuzie de sânge poate fi mai mare.
 During pregnancy your midwife or doctor will be checking to ensure that your baby is growing well. This is done at defined stages in the pregnancy, either by measuring your bump with a tape measure or by routine ultrasound scans. If there is a concern about the growth of your bump you may be referred for a growth scan. Your baby’s progress is plotted on a chart by the person taking the measurement (midwife, doctor or sonographer).
If your baby is found to be growing smaller than expected you may require additional ultrasound scans and antenatal appointments to monitor your baby’s wellbeing.
During pregnancy your midwife or doctor will be checking to ensure that your baby is growing well. This is done at defined stages in the pregnancy, either by measuring your bump with a tape measure or by routine ultrasound scans. If there is a concern about the growth of your bump you may be referred for a growth scan. Your baby’s progress is plotted on a chart by the person taking the measurement (midwife, doctor or sonographer).
If your baby is found to be growing smaller than expected you may require additional ultrasound scans and antenatal appointments to monitor your baby’s wellbeing.